 脳脊髄液漏出症診療指針 13年以上更新されず、改定の時期がきている。詳細は「解決最優先事項」で近日中にアップします。 厚労省脳脊髄液減少症研究班の第一目的「ブラッドパッチ保険適用」から8年経過
脳脊髄液漏出症診療指針 13年以上更新されず、改定の時期がきている。詳細は「解決最優先事項」で近日中にアップします。 厚労省脳脊髄液減少症研究班の第一目的「ブラッドパッチ保険適用」から8年経過
現場ではいまだ「脳脊髄液減少症:脳脊髄液漏出症:低髄液圧症」3つの病態を同義語と考えている医療従事者が多い。 診断法も病態も違う。
下記先進医療のデータから 右図が完成している
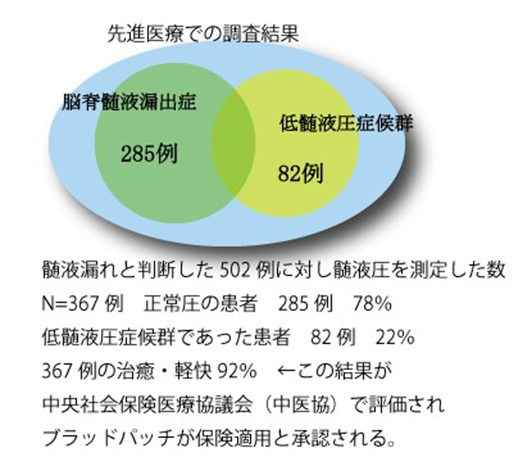
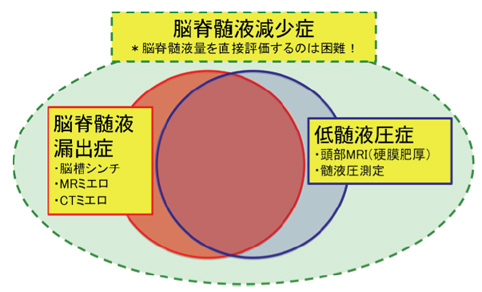
脳脊髄液減少症:脳脊髄液漏出症:低髄液圧症の説明
2020年度7月更新 脳脊髄液減少症:脳脊髄液漏出症:低髄液圧症の説明について
2015年1月1日現在の脳脊髄液減少症について 「キーワードは(現場)」
1)speacial) 歴史的な脳脊髄液減少症の現状について 及び嘉山班の進展状況 ※ 論文 |
  |
2019年12月 「脳脊髄液漏出症診療指針」完成
 この脳脊髄液指針本を持って、今後の脳脊髄液減少症関連のあらゆる社会問題の参考資料とするようにと嘉山氏は2019.7厚労省記者クラブで発言されています。
この脳脊髄液指針本を持って、今後の脳脊髄液減少症関連のあらゆる社会問題の参考資料とするようにと嘉山氏は2019.7厚労省記者クラブで発言されています。
ちなみにこの緒言で嘉山氏は中井について触れられている。

この指針本の大きなポイントは3つあります。
| ※MRI画像だけで漏出確定・確実所見となり保険適用が可能となった事です |
※MRI画像は微量な漏れサインでも良いという事です。今まではFDSS(flaoting dural sac sign)だけが認められていましたが 冒頭「 i」が付きました incomplete不完全な FDSSサインという意味で以前は脊髄を包む硬膜外全体に水信号が見られるリング状のものだけが認められていましたが完全なリング状でなくても不完全な漏出サインでも漏れとなりました。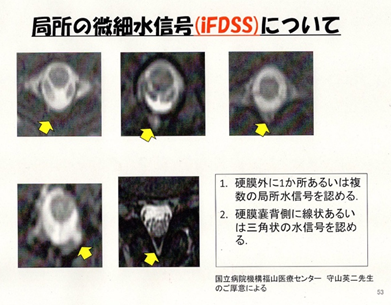 |
※画像診断基準(脳脊髄液漏出症)では診断に起立性頭痛という必須条件はなくなりました 詳細はサブメニュー厚労省のページをご覧ください。 早急にブラッドパッチ保険診療算定の文言を変更する必要性があります |
最後に今回発刊された脳脊髄液漏出症診療指針の中 発刊まで間に合わず、最終2度の記者会見(2019.7厚労省記者クラブ 2020.2山形大学内)と2020.12.19国会議員会館にて保険局医療課の前で嘉山先生が説明し医療課もiFDSSを保険適用に準ずる画像と認めます。
医療課は全国の厚生局にiFDSS画像は保険適用という事務連絡を通知 |
 腰椎穿刺 により髄液が漏れ、起立性頭痛が生じることは以前から知られていました。
腰椎穿刺 により髄液が漏れ、起立性頭痛が生じることは以前から知られていました。
しかし Schaltenbrand(右)は1938 年に腰椎穿刺を受けていないにもかかわらず、腰椎穿刺後頭痛と同様の症状を呈する疾患が あることを報告します。彼は、この疾患について腰椎穿刺によっても髄液が採取できなかったことから“Spontaneous aliquorrhea”と命名しています。これが「特発性低髄液圧症候群」の最初の報告とされています。
※ 特発性とは、原因が不明で脳脊髄液が低下し様々な症状が出る。(低髄液圧症候群と同じ症状が出る)
米国では頭部や脊髄MRI の診断技術向上によりMokri博士や Schievink博士その他の医師等により「特発性低髄液圧症候群」の報告が多数出ています。現在でも特にこの二人がこの疾患の権威とされています。

 2000年頃、交通事故や軽い衝撃をうけ難治性のむち打ち症や不定愁訴で悩む患者の症状がMokri博士やSchievink博士が発表した「低髄液圧症候群」の症例に酷似している事を、平塚共済病院 脳神経外科部長の篠永正道医師(現・国際医療福祉大学熱海病院 脳神経外科教授)が、論文から気づきます。 篠永は論文(脳神経内科・神経内科)にのっとりRI検査とCTミエロ検査を実施。そして脳脊髄液の漏出部位にブラッドパッチ治療をしました。 その結果多くの患者が治癒、もしくは改善をします。その後当会会報1号、むち打ち症はこれで治る(日本医療企画)に診断基準を掲載し徐々に患者に知られるようになりマスメディアでも取り上げられるようになります。 しかし一部報道の誤りで「難治性むち打ち症=低髄液圧症候群」とメディアで大きく取り扱われ医学会などから非難を浴びます。 この時点で篠永医師は髄液漏れ=低髄液圧だけではなく、髄液漏れの中には正常圧のものも含まれる事を数百症例の治療からわかり、1999年発表のMokri論文が正しい事を認識します。 (Mokri博士は1999年に低髄液圧症候群と同様の症状を呈しながら髄液圧が正常の症例が存在する等の理由で、「本症の病態は脳脊髄液の減少であり,脳脊髄液減少症とすべき」とする論文を発表しています。)
2000年頃、交通事故や軽い衝撃をうけ難治性のむち打ち症や不定愁訴で悩む患者の症状がMokri博士やSchievink博士が発表した「低髄液圧症候群」の症例に酷似している事を、平塚共済病院 脳神経外科部長の篠永正道医師(現・国際医療福祉大学熱海病院 脳神経外科教授)が、論文から気づきます。 篠永は論文(脳神経内科・神経内科)にのっとりRI検査とCTミエロ検査を実施。そして脳脊髄液の漏出部位にブラッドパッチ治療をしました。 その結果多くの患者が治癒、もしくは改善をします。その後当会会報1号、むち打ち症はこれで治る(日本医療企画)に診断基準を掲載し徐々に患者に知られるようになりマスメディアでも取り上げられるようになります。 しかし一部報道の誤りで「難治性むち打ち症=低髄液圧症候群」とメディアで大きく取り扱われ医学会などから非難を浴びます。 この時点で篠永医師は髄液漏れ=低髄液圧だけではなく、髄液漏れの中には正常圧のものも含まれる事を数百症例の治療からわかり、1999年発表のMokri論文が正しい事を認識します。 (Mokri博士は1999年に低髄液圧症候群と同様の症状を呈しながら髄液圧が正常の症例が存在する等の理由で、「本症の病態は脳脊髄液の減少であり,脳脊髄液減少症とすべき」とする論文を発表しています。)
篠永医師が使用していた当時のガイドラインはRI検査とMRI造影GD検査が主流でした。特にRI検査を重要視して明確な漏出画像と早期に膀胱に貯留する(3時間以内)画像を持って確定診断としていました。 しかし明らかな漏出画像や膀胱に貯留する画像がなくとも、ブラッドパッチ治療で治癒する例を多く経験していきます。その事をもって、今後の更なる研究が必要であると述べています。
 その後、患者会の出す書籍などを通じ、次第に平塚共済病院(現場)へ視察にくる医師が増えていきます。 目の前で患者が改善していく様子をみて、篠永医師のアドバイスを元に治療する医師が増えていきます。 当時集まった医師が後に「脳脊髄液減少症研究会」(現・日本脳脊髄液減少症研究会)を結成。
その後、患者会の出す書籍などを通じ、次第に平塚共済病院(現場)へ視察にくる医師が増えていきます。 目の前で患者が改善していく様子をみて、篠永医師のアドバイスを元に治療する医師が増えていきます。 当時集まった医師が後に「脳脊髄液減少症研究会」(現・日本脳脊髄液減少症研究会)を結成。
今年で18回目の総会(2019年)を迎えます。

低髄液圧症候群=脳脊髄液減少症なのかどうか、医師たちが混乱している中、国際頭痛学会は2004年に国際頭痛分類第2版(ICHD-II)1) を発行しました。 この版では「7.2.3 特発性低髄液圧性頭痛」として取り上げられ、国際的には広く用いられていくようになります。しかし、ICHD-IIは、「ブラッドパッチ後72 時間以内に頭痛が改善することが必須」と診断的治療を含むなど問題の多い基準でした。
を発行しました。 この版では「7.2.3 特発性低髄液圧性頭痛」として取り上げられ、国際的には広く用いられていくようになります。しかし、ICHD-IIは、「ブラッドパッチ後72 時間以内に頭痛が改善することが必須」と診断的治療を含むなど問題の多い基準でした。
※問題点
この基準作りには、現場の権威Mokri博士やSchievink博士などの専門医が関わっていません。更に臥床または座位から立位をとった後15分以内に頭痛が起こり、ブラッドパッチ治療を行い72時間後に治癒してはじめて確定診断とする厳しい内容の診断基準でした。 発表後より世界の専門医からの批判が殺到し「とても使う事ができない基準」とレッテルを張られて行きます。 一方、我が国では、日本脳神経外傷学会が内外300遍余の論文を元に独自の診断基準を作成しますが、正直、国際頭痛分類第2版(ICHD-II)1)のコピーともいえる診断基準となっています。
注)ここでも論文主導で現場を忘れた診断基準作成となっています。
社会問題まで発展した「脳脊髄液減少症と交通事故との因果関係」をめぐる裁判では、国際頭痛分類第2版(ICHD-II)1)や日本脳神経外傷学会という巨大組織ブランドが作成した診断基準を採用する判決が全国的に圧倒的数を占めるようになります。 「原告患者は臥床から座位または立位をとった後15分以内に頭痛が起こり、ブラッドパッチ治療を行い72時間後に治癒されるという基準にそぐわない」との理由で、「原告は脳脊髄液減少症ではない」という判決が下されたのです。
 現場を無視した診断基準を採用するなんて、民衆の怒りは頂点に! 民衆こそ時代をうごかす源流。 これが史実です。 全国で患者数が増えていく現状、国や地方行政に対し怒濤の署名活動が展開されはじめます。 あれよ、あれよという間に署名総数は160万筆に及び47都道府県議会全てにおいて国に対しブラッドパッチ治療の保険適用と更なる研究を要望する意見書が採択されます。 その活動に篠永等、脳脊髄液減少症研究会の医師も現場で得た2,000例近いデータを元に「脳脊髄液減少症ガイドライン2007」を厚生労働省記者クラブで発表。事実上、裁判の場では「脳脊髄液減少症ガイドライン2007」VS「国際頭痛分類第2版(ICHD-II)1&日本脳神経外傷学会」となります。 ブランド名に不利な「脳脊髄液減少症ガイドライン2007」は一部の医師の見解に過ぎないと判断され続けます。
現場を無視した診断基準を採用するなんて、民衆の怒りは頂点に! 民衆こそ時代をうごかす源流。 これが史実です。 全国で患者数が増えていく現状、国や地方行政に対し怒濤の署名活動が展開されはじめます。 あれよ、あれよという間に署名総数は160万筆に及び47都道府県議会全てにおいて国に対しブラッドパッチ治療の保険適用と更なる研究を要望する意見書が採択されます。 その活動に篠永等、脳脊髄液減少症研究会の医師も現場で得た2,000例近いデータを元に「脳脊髄液減少症ガイドライン2007」を厚生労働省記者クラブで発表。事実上、裁判の場では「脳脊髄液減少症ガイドライン2007」VS「国際頭痛分類第2版(ICHD-II)1&日本脳神経外傷学会」となります。 ブランド名に不利な「脳脊髄液減少症ガイドライン2007」は一部の医師の見解に過ぎないと判断され続けます。
 しかし民衆の声は収まりません。 遂に当時、日本脳神経外科学会学術委員長であられた嘉山孝正先生(現理事長顧問)が混乱をおさめるために、社団法人日本脳神経外科学会は第65 回学術総会(2006年10 月京都)において学術委員会主催の「脳脊髄液減少症」の公開シンポジウムを企画するとともに、学会として「脳脊髄液減少症」の病態解明と治療法の確立に関する研究に取り組むことを宣言します。
しかし民衆の声は収まりません。 遂に当時、日本脳神経外科学会学術委員長であられた嘉山孝正先生(現理事長顧問)が混乱をおさめるために、社団法人日本脳神経外科学会は第65 回学術総会(2006年10 月京都)において学術委員会主催の「脳脊髄液減少症」の公開シンポジウムを企画するとともに、学会として「脳脊髄液減少症」の病態解明と治療法の確立に関する研究に取り組むことを宣言します。

それを受けて平成 19 年度厚生労働科学研究費補助金「脳脊髄液減少症の診断・治療法の確立に関する研究(研究代表者:嘉山孝正)」が開始される事になります。
本研究班は脳脊髄液減少症(低髄液圧症候群)の存在に関して肯定的な立場・否定的な立場にかかわらず、本症の診断治療に関連する学会(日本脳神経外科学会、日本神経学会、日本整形外科学会、日本頭痛学会、日本脳神経外傷学会、日本脊髄外科学会、日本脊椎脊髄病学会、日本脊髄障害医学会)の代表者、放射線診断の専門家、公衆衛生・統計の専門家、そして前述の脳脊髄液減少症研究会の医師で構成され「学会間の垣根を取り払い、誰がみても納得できる診療指針」を作成することを最終目標とし、嘉山厚生労働省研究班を立ち上げるにいたります。
嘉山先生にしかできない班構成でした。

ここで当初、賛成派、中立派反対派から計15名の医師が選抜されました。 http://www.id.yamagata-u.ac.jp/NeuroSurge/nosekizui/organization/index.html しかしこの中に損保会社と関わりの深い医師が含まれていることが、患者側から指摘されます。
前関東中央病院脳神経外科部長の吉本智信医師であります。 吉本医師は損保会社と交通事故被災者の裁判事例で、脳脊髄液減少症の存在を否定する意見書を誰よりも多く出し続けていきます。 事実上「脳脊髄液減少症の最大反対派」と言えるでしょう。本来税金からなる国の研究班には、 企業に深い関りのある人間をいれてはいけない事になっています。 患者側の声により国は吉本医師に対する諮問会議を予定します。 しかしその直後吉本医師は自ら研究班を辞任していきます。
2019年11月山形大学で嘉山先生が吉本医師の脱班理由について語られました。公人4名(県議会議員1名市議会議員3名)の前での嘉山先生の発言ですのでご紹介します。吉本医師は「研究班の中で一人だけ偏った考えを自分は持ちます、自分がいれば研究は進まないので班と辞めさせてほしい」と述べたそうです。
誰がみても納得のいく診断基準作成の為に嘉山研究班は、まずは起立性頭痛を持つ被験者を100名 集め、その結果などを基にガイドラインを作成しようと研究を開始します。
当初研究は3年計画の予定でしたが、中々研究に協力する被験者が集まらず、我々患者団体が肯定派の医師を研究班に増やすように国や嘉山研究代表者に要望を出し続け、新たに6人が研究班に 参加する事が決定します。 そのうち3人の医師が肯定派で、その後順調に症例があつまっていきます。
※3人の肯定派(鈴木晋介脳神経外科医・仙台医療センター脳神経外科医長、中川紀充脳神経外科医・明舞中央病院脳神経外科部長、守山英二脳神経外科医・福山医療センター脳神経外科医長)
2010年にようやく100症例が登録され、症例の検討を行った結果、遂に2011年第70回日本脳神経外科学会総会にて前述の関連学会の了承・承認を受け「脳脊髄液漏出症」の画像判定基準・画像診断基準を公表します。そこで新たに嘉山班は「脳脊髄液漏出症」という疾患概念を設けます。 その事について論文ではこう記載されています。
「われわれの研究班では診療指針を作成するにあたりまず対象とする疾患概念について検討を行った.その結果、脳脊髄液が減少するという病態が存在するとしても現時点では現実に脳脊髄液の量を臨床的に計測できる方法はなく「脳脊髄液減少症」という病名が普及しつつあるがあくまでも推論である腰椎穿刺では髄液圧しか測定できないのはもちろん現在使われている画像診断では「低髄液圧」「脳脊髄液漏出」等を診断できるにすぎない。以上の理由によりまず最初に検討すべき研究班の対象病態は,「脳脊髄液減少症ではなく「脳脊髄液漏出症」とした」 更に「脳脊髄液漏出症」を第一の研究ターゲットに選択したことの正当性は低髄液圧症候群の有名な研究者であるSchievink)も2008 年に「脳脊髄液減少症の本態は髄液の漏出でありCSF leak(脳脊髄液漏出)という名称を使うべき」としていることに基づいています。さらにCSF leak は国際疾病分類 ICD-10 にすでに収載されている疾患でもあります。
※ ここでは第一人者Mokri博士が1999年に報告した「本症の病態は脳脊髄液の減少であり脳脊髄液減少症とすべき」とする論文は無視されている)

ともあれこのような経過で上記のような図式にあるような概念を打ち出した経緯があります。 100症例の検討の結果、16例が「脳脊髄液漏出症」と「確定」され、そのうち外傷例は5例あり交通事故の患者も2例ふくまれていました。 さらに論文では記載されていませんが「強い疑い例」が17例あり33例が「確定もしくは強い疑い例」と判断されたわけであります。 この事から研究班は「外傷による脳脊髄液の漏れは決して稀では無い」とこの年の事業報告書に記載するにいたります。
更に33例からはずれた67例についても訴える症状にはさほど33例と差異はなく、治療効果もさほど差異が無い事がわかります。
ここにこの67例を上記の図の「脳脊髄液漏出症」「低髄液圧症」「脳脊髄液減少症」のすべてに当てはまらない「周辺病態」として更に研究を開始するにいたります。 実質、「外傷による脳脊髄液の漏れは決して稀では無い」という国の判断が出た事、関連する学会(日本 脳神経外科学会、日本神経学会、日本整形外科学会、日本頭痛学会、日本脳神経外傷学会、日本脊髄外科学会、日本脊椎脊髄病学会、日本脊髄障害医学会)の承認を得た診断基準案ができた事も踏まえ、嘉山研究班は患者の負担を削減する為に、ブラッドパッチ療法が先進医療に承認されるように申請します。
これも嘉山医師の英断であった事は間違いありません。
先陣をきって2012年6月日本医科大学付属病院より先進医療が承認されます。
現在2015年1月現在では40数施設まで増えています。2016年4月よりブラッドパッチ治療は保険適用
先進医療について嘉山・佐藤両先生の論文ではこう記載されています。 現在われわれの研究班ではブラッドパッチが先進医療として認められたことを受けて脳脊髄液漏出症に対するブラッドパッチ療法の有効性・安全性を評価する臨床研究を開始した。また今回の脳脊髄液漏出症の画像判定基準・画像診断基準はまず第一弾として「脳脊髄液漏出が確実な症例」を診断するためのものである。 今後は「脳脊髄液漏出の疑い」はあるものの「脳脊髄液漏出確実」とは診断できなかった「周辺病態に関する検討も課題である」。
世界的にみると国際頭痛分類は2009 年、二次性頭痛に関する改訂方針が公表されました。 さらに国際頭痛分類第 3版(ICDH-III)は10 年後を目途に改訂作業が行われるようです。 このような中、前述の Mokri博士や Schievink博士を含む 6 名の米国の研究者」が、2011 年 6 月国際頭痛分類の今後の改訂に向けた提言を行っています。
 実際3版(ICDH-III)ベータ版は2014年に発表となりました。
実際3版(ICDH-III)ベータ版は2014年に発表となりました。
左 3版(ICDH-III)正式版が2018年末に発表
外傷性の脳脊髄液減少症の分類は7.2.2「脳脊髄液瘻性頭痛」となります
その後研究班は「周辺病態」の研究を開始します。 やはり100症例を目標に被験者を募ることになります。 2014年嘉山班研究班の事業報告によると、2011年作成の診断基準案に基づき起立性頭痛を持つ患者が20名の研究班員から、2014年3月31日時点で50症例登録され、2015年1月1日時点で60例(2015.1.1)近くに増えています。
※ここで周辺病態の研究について補足します。 2011年に作成した脳脊髄液漏出症の診断基準に該当した症例や治療効果と該当しなかった症例ではさほど差異がなかった事は先に説明したとおりです。 では、この周辺病態に該当する診断基準を作成するにあたり、特に「肯定派」が長年経験上使用してきたRIの残存率検査やRIクリアランス検査(排出率 検査)、そして生理食塩水パッチ検査を再度見直していこうという考えから研究第二弾が始まったのです。 特にRIの残存率検査やRIクリアランス検査(排出率検査)を必ず必須検査として症例登録がはじまりました。
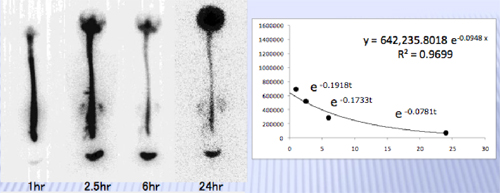
しかし、以前から反対派の強い主張(穿刺後の漏れ、針穴漏れ)が根強く、現状では特に下記に述べる山形大学放射線科細矢教授の意見が大きく反映される事が多くなっていきます。 つまり針を刺す腰椎穿刺が必要な検査、CTミエロ検査やRI検査自体を診断基準から外す動きがでているのが現状なのです。
 嘉山研究班は2014年3月31日時点までにあつまった50症例(内訳:40症例が確定例、6例を疑い例、4例を否定例)を中央画像評議会に報告をしますが中央画像評議会、山形大学放射線科 細矢教授等(治療経験の無い現場経験の無い医師)が中心に審議判定したところ、40症例中17例だけを確定とします。のこり23例は除外される事になったのです。
嘉山研究班は2014年3月31日時点までにあつまった50症例(内訳:40症例が確定例、6例を疑い例、4例を否定例)を中央画像評議会に報告をしますが中央画像評議会、山形大学放射線科 細矢教授等(治療経験の無い現場経験の無い医師)が中心に審議判定したところ、40症例中17例だけを確定とします。のこり23例は除外される事になったのです。
しかし又、40症例確定と判断された患者の治療効果と細矢教授が判断した17例の確定患者の治療効果にはさほど差異がありませんでした。
詳細は当会会報23号に詳しく記載してありますので参考にしてください。
実はこの23例の中に周辺病態が隠されているのです。
40症例中どうして23例は除外されたのか?
それは特に腰椎穿刺前にはなかったMRIでの「漏れ」が腰椎穿刺後のMRIでは「漏れている画像FDSS」が映っていたからであると根拠付けをされています。
つまり腰椎穿刺後(針穴による)の髄液漏れが映っているのであって、外傷による漏れでないと判断したのです。しかし患者の症状(17例の患者も23例の患者もほぼ同じ)で、治療効果もほぼ同じ、今後(MRI検査)の診断基準作りに懸念の声があがります。
※ 注意:MRI検査(FDSS)は重篤な漏れの場合、画像に写る事が多いとされている検査で、 硬膜外腔に貯留する水漏れサイン(FDSS「flaoting dural sac sign」)を写し出す検査です。
 懸念の声の理由は下記に示します 確かにFDSSは脳脊髄液漏れの検査には重要であるが、重篤例しかFDSS画像に出ないという結果をまとめた守山英二研究班員(福山医療センター脳神経外科医長) の2編の論文「脳脊髄液漏出症の最前線」「脳脊髄液漏出症画像診断:治療結果からの検証」(神経外傷37)で報告がされます。 この論文は現在高い評価を得ています。何よりも守山医師は脳神経外科では世界では最も権威あるJNSよりRI検査の論文で高い評価得た経験を有する医師で、20名の研究班員の中では圧倒的にRI 検査やCTミエロ検査を多数経験しているのです。
懸念の声の理由は下記に示します 確かにFDSSは脳脊髄液漏れの検査には重要であるが、重篤例しかFDSS画像に出ないという結果をまとめた守山英二研究班員(福山医療センター脳神経外科医長) の2編の論文「脳脊髄液漏出症の最前線」「脳脊髄液漏出症画像診断:治療結果からの検証」(神経外傷37)で報告がされます。 この論文は現在高い評価を得ています。何よりも守山医師は脳神経外科では世界では最も権威あるJNSよりRI検査の論文で高い評価得た経験を有する医師で、20名の研究班員の中では圧倒的にRI 検査やCTミエロ検査を多数経験しているのです。
このFDSSの限界を指摘しているこの論文も研究班の診断基準に準ずる症例検査数180例を基に報告されています。現場の実例の報告です。細矢教授の症例ゼロとは対照的と言えます。

 また小児例に詳しい中川紀充研究班(明舞中央病院脳神経外科部長) の最新刊「小児・若年者の起立性頭痛と脳脊髄液減少症」 にもFDSSの限界が報告されています。やはり現場の実例に基づいた報告です。
また小児例に詳しい中川紀充研究班(明舞中央病院脳神経外科部長) の最新刊「小児・若年者の起立性頭痛と脳脊髄液減少症」 にもFDSSの限界が報告されています。やはり現場の実例に基づいた報告です。
何よりも「治療実績の無い現場実績の無い医師に判断させるのは如何なものか?」という患者の声や医学会からの声が大きいのです。確かに島克司脳神経外科医(日本脳神経外傷学会)や吉本智信医師などを筆頭に脳脊髄液減少症に対し反対意見が現在も尚多い中、まずは確実例から認めていくという 嘉山班の狙いは理解できます。「混乱を生させない為であろう」
しかしながら近未来、日本の医学会にとっての「世界から評価」を考えると、「慎重になっていただきたい」と感じざるを得ません。
それは、目線が医学会の医師の目線を重要視するのか、苦しんでいる患者を目線にしているのかという部分であります。最終的には嘉山先生にすべては委ねられています。
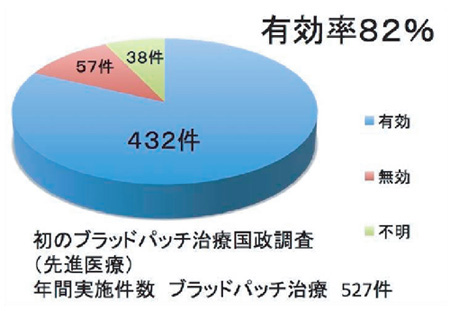
| まずは2012年6月に先進医療に承認されたのをうけ、2012年6〜2013年12月末までの国の先進医療の実績報告では、ブラットパッチ治療件数527件に対し有効であったのは実に432件とあります。 実に有効率82%の高い治療効果があったわけであります。 |
 |
厚生労働省発表
更に嘉山研究代表者、佐藤事務局長の論文にはブラッドパッチ治療についてこう記述されています。
更に2013年度の嘉山班の事業報告にも
2016年1月20日の中央社会保険医療協議会総会の様子 この会議で保険適用が決定

今後の脳脊髄液減少症を取り巻く近々の課題はやはり診断基準の着地地点であります。 目先の事ではなく世界の今後の目線も考え、一歩前進の判断を嘉山先生に期待するものです。
脳脊髄液減少症が社会問題となり14年目を迎えます。
「脳脊髄液減少症は一部の医師の考えに過ぎない」「保険金目当て金の患者の騒ぎにすぎない」この疾患が報告された直後は厳しい医学会の意見が圧倒的でした。しかし現実に治癒や改善して行く人が1万人を超えるようになっていく、保険金に関与しない患者も増え、また小児や若年者例が増え、ブラッドパッチ治療などを通し、改善、治癒し不登校から学校に復帰する例が多くなっています。
文部科学省は、公式に不登校生の中には脳脊髄液減少症を羅漢した児童がいる可能性があると3度にわたり全国すべての学校法人に事務連絡を出しました。また従来批判的であった整形外科医も若い世代から脳脊髄液減少症を認める医師が増えはじめていきます。 現場で治癒もしくは改善する事実は認めざるを得ないのでしょう。
しかし一方で賠償金の負担を直接受ける損保会社は吉本医師などと連携し、今もって根強い反対活動を行っています。利潤を追求する企業の立場からすれば、ある意味当然のことかもしれません。しかし企業本来の社会的側面を考えれば、やはり誤った姿勢と言わざるを得ません。
労災認定を争う裁判でも国は吉本医師等と協力し労災上位等級を阻むため、必至で肯定派の医師や弁護士と抗戦しています。『え〜! 国が…』と思うかもしれませんが、100%解明されていない脳脊髄液減少症では「医学的根拠をすべてとする我が国の思考法」では致し方ないかもしれません。
また特に自動車事故後の訴訟は自賠責保険後遺症等級を基準にして行われます。
多くの国民が誤解しているのは自賠保険は国土交通省の管轄で監督省庁であり、後遺症等級の決定からなども国土交通省がおこなっていると思っている点です、現実には各損保会社が出費し立ち上げている非営利団体
損害保険算出量率機構に全権委託しているという事が問題点であります。詳細はこちら
毎年のように脳脊髄液に関する世界初となる発見や事実がわかりはじめ、脳脊髄液が人体におよぼす様々な事がわかりはじめていますが、脳脊髄液に関する事実がすべて解明されたわけではありません。しかし果たして近未来、脳、そして脳脊髄液のすべてを科学で解明する事は可能でしょうか?
私は無理だと思います。科学だけを根拠にするのは危険なのです。 それでは「人間の生命」に対し傲慢であります。
どうあれ、何らかの事故や原因で以前のように動けなくなった、働けなくなった、その現実からおこる様々な関連問題を援助していく、支援していく行政社会保障サポート体制が必要だと考えます。
今回あえて、キーワードを現場としました、もしも嘉山研究班の超多忙な肯定派を除く10数人の医師(中立派、反対派)が、肯定派の病院を視察する「現場重視」をすれば、もっと問題は早く解決していたでしょう。
どうも我が国の研究者達は机上の論理を好み、現場視察を嫌う傾向があると思います。

さきごろ熊本県水俣市をおとずれ水俣病資料館を訪問しその歴史を見てきました。
高度成長時代に必要なプラスチック製品を作成するためにフル活動に工場は動きます。プラスチックを作成するために必要なアセドアルヒトを使用するとメチル水銀が発生し、この排水が原因で水俣病が 発症するのですが、この事実をつきとめた医師が会社に報告するも会社は事実を隠蔽します、その後ようやく国は研究班をつくりますが、結局机上の議論で診断基準が作成され、わずか患者数百人しか認定されず、その後数十年かけた患者達の活動で後に数万人という方が認定されるにいたります。 この研究班のメンバーは当時の権威と言われた医師達だったのです。
そして汚染された海は最終埋め立てという方法で「魚のたべられる海に復帰するまで、数十年の時間を要します」悲しい歴史の教訓です。現場に足をはこび患者の声をしっかり聞いていれば。と考えてしまいます。 一部の人たちが脳脊髄液減少症は水俣病の経緯と似ているというのはこういう事をいうのです。
 昨年2013年12月に東京の農協JA共催ビルカンファレンスにて開催されました、日本賠償科学学会第63回 研究会「脳脊髄液減少症シンポジウム」の詳細が書籍として発刊されました。 当会からは、私中井と松本も参加し発言させていただきました。 その内容も記載されています。 最も注目される「徹底討論」では肯定派の代表 篠永先生、反対派代表 吉本智信医師の発表。反対派が多い整形外科医の発表、 ガチンコ勝負になると予測されていました。しかし整形外科医を代表して参加された、遠藤健司医師も脳脊髄液減少症を認め、徹底討論では「脳脊髄液減少症についての肯定的な意見が多かったように感じます」
昨年2013年12月に東京の農協JA共催ビルカンファレンスにて開催されました、日本賠償科学学会第63回 研究会「脳脊髄液減少症シンポジウム」の詳細が書籍として発刊されました。 当会からは、私中井と松本も参加し発言させていただきました。 その内容も記載されています。 最も注目される「徹底討論」では肯定派の代表 篠永先生、反対派代表 吉本智信医師の発表。反対派が多い整形外科医の発表、 ガチンコ勝負になると予測されていました。しかし整形外科医を代表して参加された、遠藤健司医師も脳脊髄液減少症を認め、徹底討論では「脳脊髄液減少症についての肯定的な意見が多かったように感じます」
是非お読みていただければと思います。
日本賠償科学会 第63回研究会 プログラム: |
もちろん整形外科医で自賠責労災担当の医師も「むち打ち症は1ヶ月で治る」とつよく発言され、脳脊髄液減少症を信用しようとされていません。 自賠責保険の後遺症で認められない理由がここにあるかもしれません。 30年間整形外科医をされている医師の方さえもこういう発言がありました。 ですのでこの時私どもは是非現場に来て頂きたいと心の底で訴えていました。
そして最大の反対派である吉本医師の発言もおもしろい。一部抜粋します。(賠償科学 No.41)
「私もいろんな方をみますけれど医療人として篠永先生ほど患者さんのことを思って一生懸命なさっている人はいらっしゃらないと思います、ただ医学的には先生の話されている事は納得できないことが多い」と講演を始められます。
 医療人として尊敬されているのなら、まずは現場を見に行く事です。 治療実績のゼロの人が何を言ってもダメだと思います。 まずは現場に視察にいけばいいのです。また会合には弁護士で脳脊髄液減少症の事で判例などを集め、どちらかといえば、脳脊髄液減少症を反対する杉田雅彦氏も参加し、篠永先生に質問をされ、妙な雰囲気になった時もありました。 先頃この杉田氏と吉本医師が協力し「医と法から検証した脳脊髄液減少症(低髄液圧症候群)の理論と実務―医の診断と法の判断 」 という本を出されました。
医療人として尊敬されているのなら、まずは現場を見に行く事です。 治療実績のゼロの人が何を言ってもダメだと思います。 まずは現場に視察にいけばいいのです。また会合には弁護士で脳脊髄液減少症の事で判例などを集め、どちらかといえば、脳脊髄液減少症を反対する杉田雅彦氏も参加し、篠永先生に質問をされ、妙な雰囲気になった時もありました。 先頃この杉田氏と吉本医師が協力し「医と法から検証した脳脊髄液減少症(低髄液圧症候群)の理論と実務―医の診断と法の判断 」 という本を出されました。
杉田氏は吉本医師について「脳脊髄液減少症研究者の日本第一人者」と紹介されています。
治療実績の無い人が我が国では「脳脊髄液減少症研究者の日本第一人者」になるのでは、それこそ将来日本は世界から物笑いになると心配するのであります。
ともあれ、まとまりのない「まとめ」になりましたが、何よりも「現場」を重視していただきたいとい事を強く主張したかったわけであります。
脳脊髄液減少症はこれらの事を踏まえると公害であると思います。